به نقل از اکسترن:
سندرم میلودیسپلاستیک (Myelodysplastic Syndromes) یا بیماری ام دی اس (MDS) گروهی از بیماری های خونی یا هماتولوژیک هستند که با کاهش سلول های خونی (سیتوپنی) به علت نارسایی مغز استخوان و خطر بالای ایجاد لوسمی میلوئید حاد (AML) مشخص می شوند. در ادامه به بررسی علت بیماری ام دی اس یا سندرم میلودیسپلاستیک می پردازیم و به این سوالات پاسخ می دهیم که آیا این بیماری کشنده است؟ طول عمر بیماران چقدر است و چه درمان هایی برای آن وجود دارد؟ انواع و طبقه بندی ام دی اس (MDS) چیست و احتمال ایجاد لوسمی در این بیماران چقدر است؟
معرفی سندرم های میلودیسپلاستیک
در بیماری ام دی اس (MDS)، کم خونی (آنمی)، اغلب با کاهش پلاکت ها (ترومبوسیتوپنی) و کاهش نوتروفیل ها (نوتروپنی) همراه با مغز استخوان با ظاهر غیرطبیعی و معمولا پرسلول مشخص می شود که نشان دهنده تولید غیرموثر سلول های خونی است.
در بیماران مبتلا به نوع کم خطر (low risk)، نارسایی مغز استخوان بر روند بالینی چیره است. در دیگر بیماران، میلوبلاست ها به عنوان تشخیص حاضر هستند، کروموزوم ها غیرطبیعی اند و پرخطر بودن بیماری ام دی اس به علت پیشرفت به سوی لوسمی یا سرطان خون است.
سندرم میلودیسپلاستیک ممکن است به علت عوارض ناشی از کاهش شدید همه سلول های خونی اعم از گلبول های قرمز، گلبول های سفید و پلاکت ها یا غیرقابل درمان بودن لوسمی (سرطان خون) کشنده باشد اما نسبت زیادی از بیماران مخصوصا افراد مسن از بیماری هایی که بطور هم زمان ایجاد شده اند می میرند.
طبقه بندی
بطور کلی طبقه بندی سندرم های میلودیسپلاستیک به دو شکل انجام شده است :
- طبقه بندی بر اساس سیستم فرانسوی – آمریکایی – بریتانیایی (FAB).
- طبقه بندی سازمان جهانی بهداشت (WHO).
طبقه بندی براساس سیستم FAB
طبقه بندی بیماری ام دی اس براساس نظرات گروه فرانسوی – آمریکایی – بریتانیایی (FAB) که در سال ۱۹۸۳ تشکیل گردید. بر این اساس سندرم های میلودیسپلاستیک به ۵ گروه تقسیم شده اند که عبارتند از :
- کم خونی مقاوم به درمان (RA).
- کم خونی مقاوم به درمان همراه با وجود سیدروبلاست های حلقوی (RARS).
- کم خونی مقاوم به درمان همراه با مقدار زیاد بلاست (RAEB).
- کم خونی مقاوم به درمان همراه با وجود مقدار زیاد سلول های بلاست در حال تغییر (RAEB – t).
- لوسمی میلومونوسیتیک مزمن (CMML).
طبقه بندی براساس سازمان جهانی بهداشت (WHO)
در طبقه بندی سازمان بهداشت جهانی (WHO) در سال ۲۰۰۲، دو گروه RAEB – t و لوسمی میلوئید حاد (AML) با هم ادغام شده، به عنوان لوسمی حاد طبقه بندی شده اند، زیرا CMML نیز بصورت یک بیماری میلوپرولیفراتیو رفتار می کند. همچنین این طبقه بندی، کم خونی مقاوم به درمان با تغییر دیس مورفیک در رده اریتروئید را از مواردی که این تغییرات در چند رده وجود دارند، جدا نمود.
در یک بازبینی که توسط سازمان جهانی بهداشت (WHO) انجام شد، طبقه بندی زیر شکل گرفت:
- سندرم میلودیسپلاتیک با دیسپلازی تک رده ای
- کم خونی مقاوم (RA)
- نوتروپنی مقاوم (RN)
- ترومبوسیتوپنی مقاوم (RT)
- سندرم میلودیسپلاستیک با دیسپلازی چند رده ای
- کم خونی مقاوم با سیدروبلاست حلقوی (RARS).
- سیتوپنی های مقاوم با دیسپلازی چند رده ای (RCMLD).
- کم خونی مقاوم با تعداد زیادی بلاست نوع ۱ (RAEB-1).
- کم خونی مقاوم با تعداد زیادی بلاست نوع ۲ (RAEB-2).
- دیسپلازی مغزاستخوان مرتبط با حذف منفرد Del 5q.
- بیماری ام دی اس (MDS) دوران کودکی، شامل سیتوپنی مقاوم کودکی (RCC).
- سایر مواردی طبقه بندی نشده (MDS-U).
تشخیص سندرم میلودیسپلازی ممکن است مشکل باشد، همان طور که گاهی اوقات تشخیص علائم و نشانه های بیماری باید متمایز شود و طبقه بندی تشخیصی دقیق نیازمند هماتوپاتولوژیست مطلع از آخرین تمهیدات رده بندی می باشد.
[readmore]بیماری آپلازی خالص گلبول های قرمز یا PRCA چیست؟[/readmore]
با این وجود آشنایی کافی متخصص داخلی و پزشک مراقبت اولیه با سندرم میلودیسپلازی مهم است تا ارجاع بیماران به یک پزشک فوق تخصص هماتولوژی تسریع شود، زیرا بسیاری از درمان های جدید برای بهبود عملکرد خونسازی مغز استخوان در دسترس هستند و استفاده منطقی از درمان حمایتی می تواند کیفیت زندگی بیمار را بهبود بخشد.
اپیدمیولوژی
شیوع و بروز بیماری ام دی اس چقدر است؟
سندرم میلودیسپلاستیک اساسا بیماری افراد مسن است به طوری که متوسط سن شروع بیماری بیش از ۷۰ سال می باشد و در افراد مذکر اندکی بیشتر به چشم می خورد.
میلودیسپلازی شکل نسبتا شایع نارسایی مغزاستخوان است که میزان بروز آن به ۳۵ تا بیش از ۱۰۰ نفر در یک میلیون نفر در کل جمعیت و ۱۲۰ تا بیش از ۵۰۰ نفر در یک میلیون نفر در افراد مسن می رسد.
در کودکان ابتلا به بیماری ام دی اس (MDS) نادر می باشد ولی لوسمی مونوسیتیک مزمن (CMML) ممکن است در کودکان دیده شود.
میلودیسپلازی ثانویه یا ناشی از درمان به سن بیماران ارتباط ندارد. میزان وقوع این بیماری با گذشت زمان بیشتر شده که ناشی از شناسایی بهتر بیماری توسط پزشکان و نیز افزایش سن جمعیت می باشد.
سبب شناسی و پاتوفیزیولوژی
علت سندرم میلودیسپلاستیک چیست؟
ایجاد بیماری ام دی اس (MDS) با عوامل محیطی مانند پرتوتابی و بنزن ارتباط دارد؛ سایر عوامل خطرساز نیز گزارش شده اما تأیید نشده اند.
میلودیسپلازی ثانویه، به عنوان عارضه دیررس سمیت درمان با داروهای ضدسرطان، معمولا به صورت ترکیبی از پرتودرمانی و داروهای آلکیله کننده مانند بوسولفان (Busulfan)، نیتروزاوره یا پروکاربازین (Procarbazine) یا داروهای مهارکننده توپوایزومراز رخ می دهد.
کم خونی آپلاستیک اکتسابی ثانویه به درمان سرکوبگر ایمنی و کم خونی فانکونی، هردو می توانند به ام دی اس تبدیل شوند. با این وجود، سندرم میلودیسپلاستیک یک بیماری ناشی از افزایش سن است که نشانگر آسیب تجمعی داخلی و محیطی به سلول های مغز استخوان است.
میلودیسپلازی اختلال دودمانی سلول های خون ساز ریشه ای است که موجب اختلال در تکثیر و تمایز سلولی می شود، که منجر به کاهش سلول های خونی و خطر پیشرفت به سمت سرطان خون یا لوسمی می گردد. هم ناپایداری کروموزومی و هم ژنتیک تأثیر دارند و هر دو احتمالا با افزایش سن مرتبط اند. ناهنجاری های سلولی در حدود نیمی از بیماران یافت می شوند و در لوسمی های شدید نیز برخی از همان اختلالات ویژه قابل مشاهده هستند.
در اختلالات ژنتیکی و کروموزومی در سندرم میلودیسپلاستیک، آنوپلوئیدی (کم یا اضافه شدن کروموزوم) شایع تر از جابجایی (ترانسلوکاسیون) می باشد.
تست های حساس تر آزمایشگاهی مانند هیبریدسازی ژنومیک مقایسه ای (CGH) و پلی مورفیسم یگانه نوکلئوتید (SNPs)، اختلالات کروموزومی را در نسبت زیادی از بیماران نرمال نشان می دهد.
ساییدگی (attrition) تسریع شده تلومر ممکن است ژنوم را در نارسایی مغز استخوان بی ثبات کند و مستعد به آسیب کروموزومی نماید. اختلالات سلولی در این بیماری تصادفی نیستند (از دست رفتن بخشی یا تمامی کروموزوم ۵، ۷ و ۲۰، تریزومی ۸) و امکان دارد با علت بیماری مرتبط باشند (11q23 پس از مهارکننده های توپوایزومراز II)؛ نوع و تعداد اختلالات ژنتیکی با احتمال تبدیل به لوسمی و طول عمر بیمار همخوانی دارد. ژنومیک ها نقش جهش های نقطه ای را در پاتوفیزیولوژی سندرم میلودیسپلاستیک نشان داده اند.
جهش های سوماتیک مکرر که در سلول های مغز استخوان کسب می شوند و در لایه زایا حضور ندارند در تقریبأ ۱۰۰ ژن مشخص شده اند، بسیاری از این ژن ها در لوسمی میلوئیدی حاد (AML) بدون وجود بیماری ام دی اس هم حضور دارند. یک مثال غالب ژن های گروه اخیر، کشف جهش ها در ژن های متصل کننده RNA به ویژه SF3B1 است که قویا با آنمی سیدروبلاستیک همراه است.
برخی جهش های ژنتیکی با پیش آگهی بیماری ارتباط دارند. نقص های spliceosome با پیش آگهی مطلوب و جهش های ژنتیکی نظیر RUNX1 ، TP53 ، EZH2 و ASXL1 با اثرات نامطلوب همراه هستند. جهش ها و اختلالات سیتوژنتیک مستقل نیستند.
جهش های TP53 بااختلالات سیتوژنتیک پیچیده و جهش های TET2 با سیتوژنتیک طبیعی همراه هستند. همراهی و جدایی در جهش ها نشان دهنده ساختار ژنومی عملکردی است. آنالیز توالی عمیق در بیماران ام دی اس که به لوسمی حاد میلوئیدی (AML) تبدیل شده نشان دهنده شواهد توالی کلونی با جهش های بیشتر اکتسابی است که اجازه غلبه کلونی را می دهد.
تظاهرات خونی بیماری از تجمع آسیب های ژنتیک منشأ میگیرند. فقدان ژن های سرکوبگر تومور، فعال شدن جهش های انکوژنیک، مسیرهای اپی ژنتیک که mRNA را پردازش می کنند و وضعیت متیلاسیون، یا دیگر تغییرات مضر.
پاتوفیزیولوژی به جهش ها و اختلالات کروموزومی در برخی سندرم های ویژه MDS مرتبط است. حذف -5q به فقدان هتروزیگوت ژن پروتئین ریبوزومی که در آنمی دیاموند – بلک فان هم جهش یافته است منجر می شود و هر دو با خونسازی ناقص مشخص می شوند.
یک پاتوفیزیولوژی ایمنی زمینه ساز بیماری ام دی اس (MDS) تریزومی ۸ است که در آن بیماران اغلب بعد از درمان با داروهای سرکوبگر ایمنی، بهبود شمارش سلول های خونی را تجربه می کنند.
با این حال در سندرم میلودیسپلاستیک به طور کلی، نقش سیستم های ایمنی و سیتوکین ها و سلول های آن، نقش سلول های پایه سیتوژنیک، microenvironment و تعامل سلول به سلول، سرنوشت سلول های نرمال در محیط رقابتی داروینی در مغز استخوان دیس پلاستیک و چگونگی ایجاد نارسایی مغز استخوان توسط سلول های جهش یافته به خوبی مشخص نشده است.
علائم بیماری و نشانه ها
علائم سندرم میلودیسپلاستیک یا بیماری ام دی اس چیست؟
کم خونی، علامت غالب و ابتدایی بیماری است. اغلب بیماران از شروع تدریجی خستگی و ضعف، تنگی نفس و رنگ پریدگی شکایت می کنند ولی حداقل نیمی از مبتلایان بدون علامت می باشند و تنها طی بررسی های معمول شمارش سلول های خون (CBC) شناسایی می شوند. وجود سابقه شیمی درمانی یا پرتودرمانی بسیار مهم می باشد. تب و کاهش وزن بیشتر نشان دهنده روند میلوپرولیفراتیو می باشد تا روند میلودیسپلاستیک.
آیا بیماری ام دی اس در کودکان نیز وجود دارد؟
سندرم میلودیسپلاستیک (MDS) در کودکان نادر است و وقتی تشخیص داده شود، احتمال بیماری زمینه ای ژنتیکی افزایش می یابد. کودکان مبتلا به سندرم داون، مستعد ابتلا به میلودیسپلازی می باشند و سابقه خانوادگی ممکن است دال بر وجود نوع ارثی بیماری کم خونی سیدروبلاستیک یا کم خونی فانکونی باشد. جهش های ارثی GATA2 مانند سندرم Mono Mac (با افزایش استعداد به عفونتهای قارچی، میکوباکتری و ویروس و نیز نقص تعداد مونوسیت ها، Natural Killer Cells و لنفوسیت ها) نیز باعث ایجاد بیماری ام دی اس در بیماران جوان می شود.
معاینه بالینی تاییدی بر وجود علائم کم خونی بوده و در۲۰ درصد از بیماران، بزرگی طحال (اسپلنومگالی) دیده می شود. برخی از ضایعات پوستی غیرمعمول مانند سندرم Sweet (درماتوز نوتروفیلیک تب دار)، با این بیماری رخ می دهد.
وقوع سندرم های خودایمنی نیز ناشایع نیست. در بیماران جوان تر، آنومالی های استرئوتیپیک اشاره بر سندرم های سرشتی دارد (قد کوتاه، انگشت شست غیرطبیعی در آنمی فانکونی، خاکستری شدن زودرس مو در تلومروپاتی، زگیل های پوستی در کمبود GATA2).
مطالعات آزمایشگاهی
آزمایش خون
در سندرم میلودیسپلاستیک، کم خونی به صورت یافته ای منفرد و یا به عنوان بخشی از پان سیتوپنی دیده می شود.
نوتروپنی (کاهش نوتروفیل های خون) یا کاهش پلاکت های خون (ترومبوسیتوپنی) به تنهایی ناشایع می باشند. ماکروسیتوز یا بزرگی گلبول های قرمز شایع بوده، در گستره خون محیطی امکان مشاهده دو گروه متمایز از گویچه های قرمز بزرگ و طبیعی وجود دارد. همچنین امکان دارد پلاکت های بزرگ فاقد گرانول مشاهده شوند.
در مطالعات عملکردی، ناهنجاری های واضح قابل مشاهده بوده، بیماران علی رغم تعداد کافی پلاکت ها دچار علائم خونریزی می شوند.
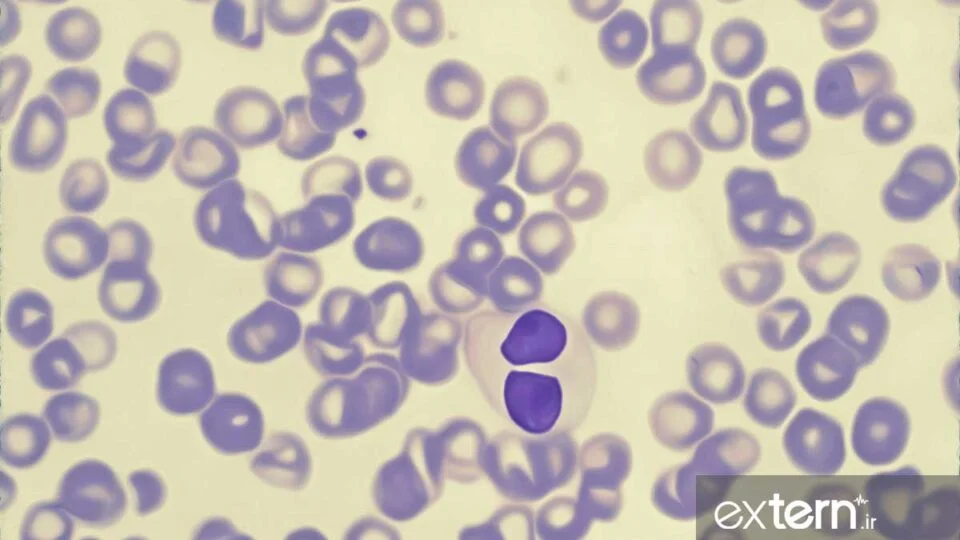
گرانول های نوتروفیل ها کاهش یافته اند؛ هسته این سلول ها دارای قطعات کم بوده و یا حلقوی می باشند یا قطعات غیر طبیعی دارند. نوتروفیل ها محتوی اجسام دل (Döhle Body) هستند و ممکن است دارای نقص عملکرد نیز باشند. تعداد میلوبلاسته ای در گردش معمولا با تعداد سلول های بلاست مغزاستخوان متناسب بوده، تعداد آنها از لحاظ طبقه بندی و پیش آگهی بیماران دارای اهمیت می باشد.
تعداد کل گلبول های سفید خون به استثنای لوسمی میلومونوسیتیک مزمن (CMML) معمولا طبیعی یا کم است. همچون کم خونی آپلاستیک (Aplastic Anemia)، امکان وجود یک جمعیت دودمانی سلول های PNH (همولیز حمله ای شبانه) در میلودیسپلازی وجود دارد. آزمایش ژنتیک برای بررسی ابتلا به سندرم های سرشتی از نظر تجاری در دسترس است.
نمونه گیری مغز استخوان
در بیماری ام دی اس مغز استخوان در اغلب موارد، طبیعی یا پرسلول می باشد ولی در ۲۰ درصد از موارد به گونه ای کم سلول است که امکان اشتباه در افتراق از آپلازی وجود دارد. ظاهر مغز استخوان هیچگونه ویژگی مشخص و منفرد برای تشخیص سندرم میلودیسپلاستیک ندارد ولی موارد زیر به طور شایع مشاهده می شوند:
- تغییرات بد شکل کننده در سلول های خونساز (بخصوص ناهنجاری های هسته ای).
- وجود سیدروبلاست های حلقوی در رده اریتروئید.
- کم بودن تعداد گرانول ها و تعداد قطعات هسته در پیش سازهای گرانولوسیت ها، همراه با افزایش میلوبلاست ها.
- کاهش تعداد هسته ها یاهسته های نامنظم مگاکاریوسیت ها.
- ایجاد تغییرات مگالوبلاستیک در هسته همراه با اختلال در تولید هموگلوبین در رده اریتروئید شایع است.
پیش آگهی بیماری در ارتباط تنگاتنگ با تعداد بلاست های مغزاستخوان می باشد. تجزیه و تحلیل سیتوژنتیک و هیبریدسازی فلورسنت درجا (FISH) می توانند ناهنجاری های کروموزومی را شناسایی کنند.
تشخیص های افتراقی
چه بیماری هایی می توانند علائم سندرم میلودیسپلاستیک را تقلید کنند؟
کمبود ویتامین های B12 یا فولات باید با انجام آزمایشات مناسب خونی کنار گذاشته شوند. همچنین کمبود ویتامین B6 را می توان با یک دوره درمان آزمایشی با پیریدوکسین، در صورت وجود سیدروبلاست های حلقوی در مغز استخوان، ارزیابی کرد.
امکان مشاهده دیسپلازی مغز استخوان در عفونت های ویروسی حاد، عوارض دارویی یا مسمومیت با مواد شیمیایی وجود دارد اما باید موقت باشد.
افتراق بین میلودیسپلازی کم سلول و آپلازی یا بین کم خونی مقاوم به درمان با بلاست زیاد و مراحل اولیه لوسمی حاد، از جمله موارد مشکل تشخیصی محسوب می شوند.
در طبقه بندی سازمان بهداشت جهانی (WHO)، وجود ۲۰ درصد سلول بلاست در مغز استخوان به عنوان معیاری برای افتراق لوسمی میلوئید حاد (AML) ازمیلودیسپلازی در نظر گرفته شده است. در بیماران جوان، بیماری ژنتیک زمینه ای و مستعدکننده باید در نظر گرفته شود.
پیش آگهی
طول عمر و میزان مرگ و میر بیماران در ام دی اس چقدر است؟
در سندرم میلودیسپلاستیک (MDS)، متوسط طول عمر بیماران متفاوت بوده، از چند سال در بیماران مبتلا به کم خونی -5q یا کم خونی سیدروبلاستیک تا چند ماه در موارد کم خونی مقاوم به درمان با وجود بلاست فراوان یا پان سیتوپنی شدید همراه با مونوزومی ۷، متغیر می باشد.
یک سیستم طبقه بندی پیش آگهی بین المللی (IPSS) به تعیین طول عمر و میزان مرگ و میر بیماران مبتلا به ام دی اس کمک می کند حتی موارد کم خطر مرگ و میر بارزی دارد.
اکثر بیماران در اثر عوارض کم شدن سلول های خونی و نه در اثر سرطان خون از بین می روند و احتمالا در یک سوم موارد، علت مرگ مربوط به خود ام دی اس (MDS) نمی شود.
تشدید پان سیتوپنی، تشخیص ناهنجاری های کروموزومی جدید طی بررسی های سیتوژنتیکی و افزایش تعداد سلول های بلاست و فیبروز مغزاستخوان همگی، با پیش آگهی ضعیف و افزایش کشنده بودن بیماری و کاهش طول عمر در بیماران همراه می باشد.
درمان
درمان سندرم میلودیسپلاستیک (MDS) چیست؟ معرفی آخرین داروها و درمان های در دسترس
درمان بیماری ام دی اس معمولا رضایت بخش نیست. اما داروهای جدید برای درمان این بیماری اخیرا تایید شده اند. چندین رژیم نه تنها شمارش سلول های خونی را افزایش می دهند بلکه شروع سرطان خون یا لوسمی را به تاخیر می اندازند و طول عمر بیماران را بهبود می بخشند. انتخاب درمان برای بیمار، تجویز درمان و درمان مسمومیت ها پیچیده است و نیازمند تخصص هماتولوژی است.
درمان اصلی سندرم میلودیسپلاستیک، پیوند مغز استخوان است. طول عمر در بیمارانی که تحت پیوند مغزاستخوان قرار گرفته اند در طی ۳ سال ۵۰ درصد است و در حال بیشتر شدن می باشد.
استفاده از دهنده غیرخویشاوند سازگار شده، در حال حاضر مشابه آن هایی است که از خویشاوندان برادر با خواهر استفاده کرده اند و بیماران در دهه ۵۰ و ۶۰ شان با موفقیت پیوند شده اند. با این حال، مرگ و میر و عوارض مرتبط با درمان با سن دریافت کننده افزایش می یابد. آنچه که تصمیم برای پیوند را مشکل می کند، بیمار پرخطر است که درمان انجام شده با احتمال بالای پی آمد بد ناشی از مرگ و میر یا عود بیماری همراه است، در حالی که درمان بیمار کم خطر که با احتمال بیشتری پیوند را تحمل می کند نیز ممکن است برای سال ها با درمان تهاجمی کمتر به خوبی انجام شود.
بیماری ام دی اس در مقابل رژیم های شیمی درمانی سیتوتوکسیک مقاوم است و مانند AML در افراد مسن، مسمومیت دارویی در اثر شیمی درمان، شایع و اغلب کشنده است و بهبودی اگر حاصل شود کوتاه است.
داروهای جدید درمان بیماری ام دی اس از فواید تا عوارض
این داروهای جدید که به عنوان تعدیل کننده های اپی ژنتیک طبقه بندی می شوند، از طریق مکانیسم برداشتن متیلاسیون برای تغییر تنظیم ژنی عمل می کنند و به سلول های خونی بالغ اجازه تمایز از سلول های ریشه ای میلیودیسپلاستیک غیر طبیعی می دهند.
آزاسیتیدین (Azacitidine) و دسیتابین (Decitabine)، هر دو تعدیل گر اپی ژنتیک اند که به بطور شایع در کلینیک های نارسایی مغز استخوان استفاده می شوند.
آزاسیتیدین در بیماران مبتلا به سندرم میلودیسپلاستیک ، شمارش سلول های خونی را بهبود بخشد و نسبت به بهترین درمان های حمایتی، اندکی میزان بقای بیماران را افزایش دهد. آزاسیتیدین (Azacitidine) روزانه، به مدت ۷ روز با فواصل ۴ هفته ای و حداقل برای ۴ دوره با تزریق زیرجلدی، قبل از ارزیابی پاسخ، استفاده می شود. پاسخ به درمان به تجویز مداوم دارو وابسته است و بیشتر بیماران دیگر پاسخ نمی دهند و سیتوپنی مکرر یا پیشرفت به سمت AML را تجربه می کنند.
دسیتابین (Decitabine) شباهت زیادی به آزاسیتیدین دارد و قوی تر است. مثل آزاسیتیدین، تقریبا ۳۰ تا ۵۰ درصد از بیماران با بهبود شمارش شلول های خونی پاسخ می دهند و این پاسخ تقریبا یک سال دوام دارد. دسیتابین معمولا با تزریق داخل وریدی مداوم و رژیم هایی با دوزهای متفاوت و مدت ۳ تا ۱۰ روز در دوره های تکرار شونده تجویز می شود.
سمیت اصلی هر دو داروی آزاسیتیدین و دسیتابین سرکوب رده میلوئید است که به تشدید اختلال شمارش سلولی منجر می شود. علائم دیگر مرتبط با شیمی درمانی سرطان نیز به طور شایع رخ می دهند.
لنالیدوماید (Lenalidomide)، یکی از مشتقات تالیدوماید، الگوی سمیت مناسب تری داشته و در بیماران مبتلا به بیماری ام دی اس (MDS) با سندرم -5q در بهبود کم خونی بسیار مؤثر بوده است. نه تنها قسمت عمده ای از این بیماران از وابستگی به انتقال خون رها می شوند و سطح هموگلوبین طبیعی یا نزدیک به طبیعی به دست می آورند بلکه سیتوژنتیک آنها نیز طبیعی می شود.
این دارو فعالیت های بیولوژیک بسیاری دارد و حیاتی بودن آن برای سودمندی بالینی مشخص نیست. لنالیدوماید از راه خوراکی تجویز می شود. بیشتر بیماران در عرض سه ماه از شروع درمان بهبود خواهند یافت. سمیت های این دارو شامل سرکوب رده میلوئید (تشدید کاهش پلاکت که پایش شمارش خون را ضروری می سازد) و خطر افزایش یافته ترومبوز وریدهای عمقی (DVT) و آمبولی ریوی (PTE) می باشد.
سرکوب ایمنی، به طریقی که در کم خونی آپلاستیک استفاده می شد، در اینجا نیز می تواند باعث رهایی پایدار بیمار از وابستگی به انتقال خون و بهبود بقای بیمار گردد.
سیکلوسپورین، ATG یا، در مطالعات جدیدتر، پادتن تک دودمانی ضد ۵۲-CD، به ویژه در بیماران میلودیسپلاستیک با سن کمتر و جوان تر موثراست (جوان تر از ۶۰ سال) مخصوصا اگر تطابق بافت شناختی با آنتی ژن HLA – DR15 داشته باشند.
عوامل رشد خونساز انسانی باعث افزایش تعداد سلول های خونی می شوند ولی همچون سایر موارد نارسایی مغز استخوان، در بیماران با میزان اندک پان سیتوپنی بیشترین کارآیی را دارند.
مصرف اریتروپویتین به تنهایی یا همراه با G-CSF می تواند میزان هموگلوبین را بهبود بخشد، اما عمدتا در افرادی که سطح اریتروپویتین سرم آنها پایین بوده، به انتقال خون نیاز اندکی دارند یا اصلا نیاز ندارند فایده دارد. به نظر نمی رسد طول عمر بیماران با درمان با G-CSF به تنهایی افزایش یابد اما ممکن است با اریتروپویتین و بهبود آنمی، بیشتر شود.
اصول درمان های حمایتی در بیماری ام دی اس مشابه مواردی است که در کم خونی آپلاستیک ذکر شد. علی رغم بهبودهایی که در درمان دارویی بدست آمده، بیشتر بیماران مبتلا به سندرم میلودیسپلاستیک سالیان دراز مبتلا به کم خونی یا آنمی خواهند بود. انتقال خون باید توأم با آهن گیری باشد تا بیمار به هموکروماتوز ثانویه مبتلا نشود.